
HEPATITIS A.
Epidemiología y Situación mundial (2020)
EPIDEMIOLOGÍA
La Hepatitis A es una enfermedad infecciosa transmisible, cuyo agente etiológico es el Virus de la hepatitis A (VHA), que pertenece a los Picornavirus. Epidemiológica-mente es una enfermedad específicamente humana y de transmisión entérica. Es un virus con alta resistencia a los agentes externos, lo que permite su supervivencia en el medio externo y facilita su difusión ambiental.
La Hepatitis A es clínicamente indistinguible de otras hepatitis y puede presentarse de forme ictérica o anictérica, pero su curso y evolución suelen ser más benignos. cabe distinguir 2 formas: 1) la que aparece en niños pequeños, generalmente asintomática o con clínica general y fiebre leve, y 2) la que se da en los adultos, con intenso malestar general, anorexia, molestias abdominales y nauseas, seguido generalmente de un cuadro de ictericia franca. En adultos puede producir una hepatitis fulminante con alta letalidad pero poco frecuente. Sin embargo, no produce hepatitis crónica a ninguna edad. La forma infantil es la predominante en países en vías de desarrollo, donde la enfermedad es endémica, y, por el contrario, la forma adulta se da sobre todo en países de endemicidad baja. La tasa de letalidad de la enfermedad es muy baja en niños y jóvenes, pero es de aproximadamente un 2% en mayores de 40 años, alcanzando hasta el 4% en mayores de 60 años.
Epidemiológicamente existen 3 patrones distintos en esta enfermedad:
-Patrón A). Típico de países subdesarrollados, en los que la exposición al virus se produce a edades muy tempranas, por lo que prácticamente toda la población presenta anticuerpos protectores anti-VHA.
-Patrón B). Se presenta en muchos países desarrollados y se caracteriza por un aumento del nº de personas con anticuerpos a medida que va aumentando la edad de los individuos.
-Patrón C). Se detecta en los países más desarrollados, en los que no existe prácticamente exposición infantil y por ello hasta los 30-40 años no aparece el aumento del nº de personas con anticuerpos anti-VHA.
En España se ha producido ya el cambio en el patrón epidemiológico, habiendo pasado de ser un país de endemicidad intermedia a presentar una endemicidad baja, lo que implica menos infecciones infantiles y mayor tasa de infección en adultos.
El diagnóstico de sospecha es clínico, apoyado en pruebas de laboratorio (pruebas de función hepática), pero el diagnóstico de confirmación se realiza mediante técnicas de diagnóstico indirecto, por mediación de IgM anti-VHA. El diagnóstico directo por demostración del virus es costoso y difícil, por lo que no suele utilizarse. La detección de IgG no es útil para el diagnóstico, pero si muy útil epidemiológicamente, para valorar la prevalencia de la infección y desde el punto de vista individual se utiliza su determinación para valorar la necesidad de vacunación, su eficacia y/o la necesidad de uso de inmunoglobulina específica postexposición.
El reservorio y la fuente de infección son los seres humanos enfermos, no existiendo portadores crónicos del virus.
La transmisión se puede dar por distintas vías. La forma más frecuente es la fecal-oral, de persona a persona. En los niños es muy frecuente, ya sea en su ambiente familiar o en las guarderías. En los adultos es más común por ingesta de agua y alimentos contaminados. Existe también la transmisión no fecal, como por transmisión hemática, demostrada en pacientes hemofílicos receptores del factor VIII. También se ha demostrado experimentalmente la transmisión por lavados nasofaríngeos, pero no se ha demostrado de forma natural. El riesgo de la hepatitis A para viajeros no inmunes a los países en desarrollo se estima alto (de 1 a 5 casos/1.000 viajeros, cada mes), siendo los casos en varones algo más frecuentes. La hepatitis A es la enfermedad prevenible con vacuna más frecuente en viajeros. Los datos más recientes sobre viajeros sugieren que el riesgo de contraer el VHA ha disminuido notablemente en los últimos 10 a 15 años, con estimaciones más recientes, en viajeros suizos, de 0,1 a 1/1.000 por mes, cifra que aún representa un riesgo significativo de enfermedad. El riesgo puede ser mucho mayor para los viajeros de bajo presupuesto, los trabajadores humanitarios y los inmigrantes que visitan amigos y familiares en sus países de origen, por las previsibles condiciones higiénicas más pobres.
El periodo de incubación oscila de 15 a 50 días, con un promedio de 1 mes. La transmisibilidad se inicia desde la mitad del periodo de incubación hasta 1 semana después de aparecer la ictericia.
La susceptibilidad es general para todos los individuos no inmunizados, especialmente en las edades comprendidas entre 5 y 15 años. Deja inmunidad permanente tras la infección.
SITUACIÓN MUNDIAL
La hepatitis A es una enfermedad extendida por todo el mundo, pero con grandes diferencias en su prevalencia. En los países en vías de desarrollo, donde existen graves deficiencias de higiene y de saneamiento ambiental, la infección es más prevalente y afecta fundamentalmente a los niños. A medida que mejoran las condiciones de vida, disminuye la tasa de infección y la edad de infección se desplaza a edades más avanzadas. En este sentido es importante destacar que en muchas partes del mundo, la tasa de seroprevalencia de anti-VHA está disminuyendo. A esta disminución de la tasa de infección contribuyen varios factores, incluyendo las mejoras socioeconómicas, el aumento del acceso a agua potable, y, en algunas partes del mundo, la disponibilidad de la vacuna contra la hepatitis A.
Se calcula que se producen casi un millón y medio de casos anuales de hepatitis A, sobre todo en países donde la enfermedad es mediana o altamente endémica, como en África, Asia, América Central y del Sur y algunos países de Europa del Este. Así, siendo una enfermedad que afecta a todo el mundo, hay grandes diferencias entre zonas. La mortalidad es baja (0,5% de los casos), calculándose en 2016 unas 7.200 muertes por esta enfermedad a nivel mundial.
Las regiones donde la hepatitis A es altamente endémica incluyen el subcontinente indio (particularmente Bangladesh, India, Nepal y Pakistán), África subsahariana y norte de África, partes del Lejano Oriente (excepto Japón), América del Sur y Central y Oriente Medio. Los casos clínicos de hepatitis A en adultos son poco frecuentes en países altamente endémicos, ya que aproximadamente el 90 por ciento de los niños se habrán infectado antes de los 10 años. Los niños pequeños a menudo no muestran síntomas, pero adquieren inmunidad vital después de la infección.
El mayor brote conocido de la enfermedad fue el ocurrido en Shangai, en 1988, donde se infectaron más de 300.000 personas tras consumir almejas procedentes de aguas contaminadas con aguas residuales.
En algunos países de las Américas, Asia y Medio Oriente ha habido una reducción en la incidencia de hepatitis A. Estos países están ahora en transición de endemicidad alta a intermedia o baja. Los niños a menudo escapan de la infección en la primera infancia en estas áreas, lo que puede conducir a una mayor susceptibilidad en los grupos de mayor edad y pueden ocurrir tasas más altas de enfermedad en adolescentes y adultos, causando grandes brotes.
La mayoría de los países de altos ingresos, como Australia, Japón y Nueva Zelanda, y los de América del Norte y Europa del Norte tienen baja endemicidad de hepatitis A. La mayoría de la población en estos países no tendrá inmunidad contra la hepatitis A y, por lo tanto, es susceptible a la infección. La enfermedad puede ocurrir con más frecuencia entre adolescentes y adultos en grupos de alto riesgo, como personas que se inyectan drogas, hombres que tienen relaciones sexuales con hombres y personas que viajan a áreas de alta endemicidad.
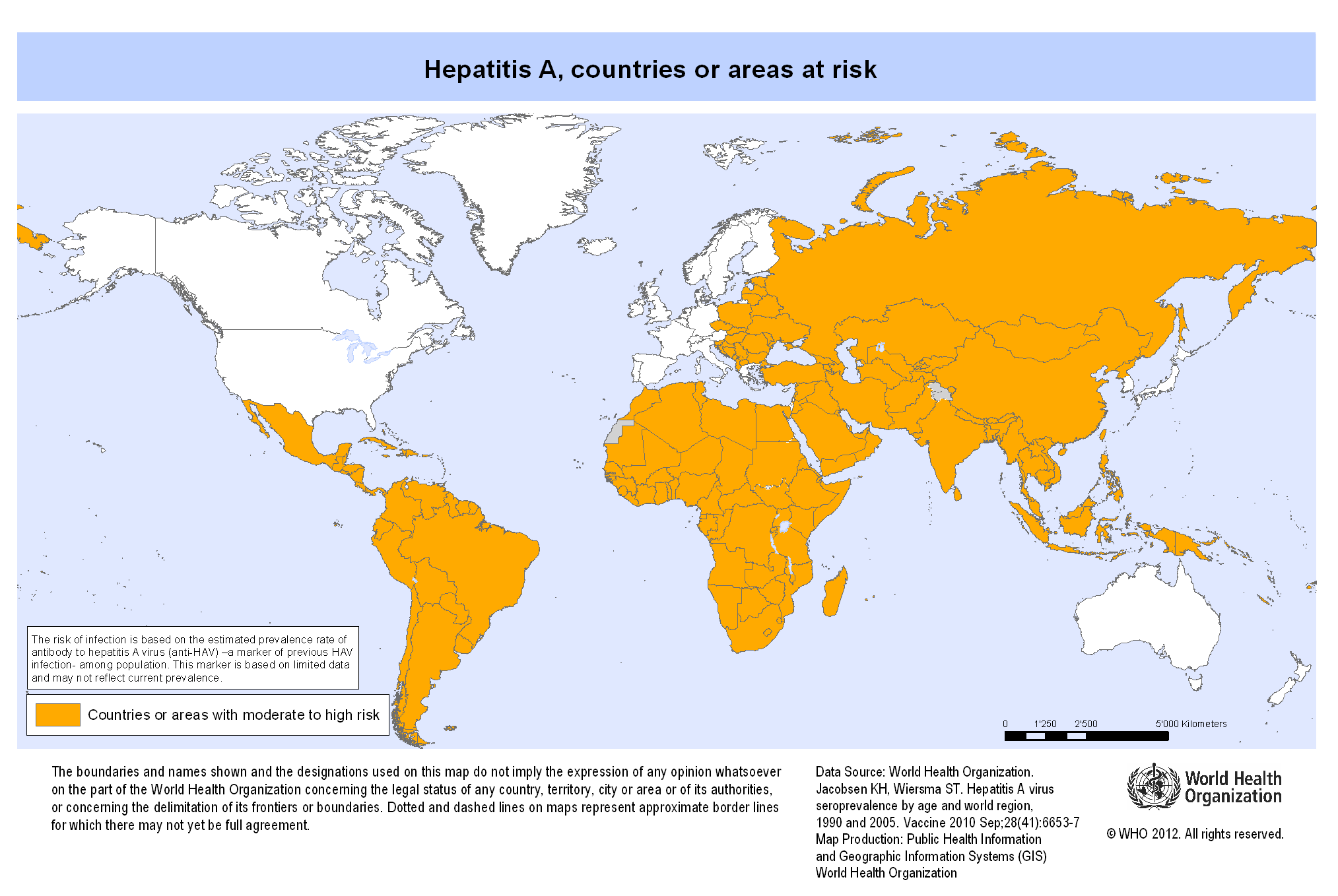
Riesgo de Hepatitis A a nivel mundial. Fuente: OMS
En Europa (UE/EEE) la endemicida es baja. En 2015, se notificaron 12.527 casos confirmados al Sistema Europeo de Vigilancia (TESSy) por 30 países de la UE / EEE. Rumanía representó el 41% de los casos y Bulgaria el 9% respectivamente. La mayoría (91%) de las infecciones se adquirieron en el país de residencia. El porcentaje de casos relacionados con viajes varió de cero a 100% en toda Europa. Los destinos de viaje más comunes entre los casos relacionados con viajes fueron Siria, Marruecos y Turquía (479 casos relacionados con viajes dentro de la UE / EEE para el período 2010-2015), Entre 2016 y 2018 se declaró un brote en varios países de la UE/EEE, agravado por la situación de desabastecimiento de vacuna contra la enfermedad en varios de los países afectados. La mayoría de los casos se dieron entre adultos HSH (hombres que mantienen sexo con hombres) no vacunados pero también hubo casos entre la población general.
En España, la tasa de incidencia ha disminuido progresivamente. De los 117 casos/100.000 habitantes de 1985, pasamos a 14/100.000 en 1998, lo que supone una reducción de más del 90%. Como ya se ha comentado, el patrón epidemiológico en nuestro país ha cambiado y hemos pasado de ser un país de endemicidad intermedia a presentar una endemicidad baja, con estimaciones en 2015 de 1,28 casos/100.000 habitantes y con un aumento del nº de infecciones declaradas en adultos en lugar de en niños. Desde mediados del año 2016, con el incremento en el número de casos en varios países de Europa, España fue uno de los países más afectados (incidencia de 2,8 casos/100.000 habitantes). Y en 2017 la cifra fue casi 4 veces superior a la registrada el año anterior. En 2018 se inició el descenso nuevamente, con una incidencia similar a la de 2016.


