EPIDEMIOLOGÍA
La tuberculosis (TBC) es una enfermedad infecciosa transmisible causada por el complejo Mycobacterium tuberculosis, generalmente de evolución crónica y caracterizada por la formación de granulomas. Su localización preferente es el pulmón, aunque puede afectar a cualquier órgano.

Actualmente dista mucho de ser una enfermedad controlada, observándose en las ultimas dos décadas un incremento en el nº de casos, incluso en países desarrollados donde previamente se había logrado un descenso muy significativo. En 1993 la OMS declaró la TBC como “emergencia global” y se comenzó a tomar conciencia del problema, lo que ha llevado a un cambio en la actitud general frente a esta enfermedad. Así, en los últimos años se ha frenado la tendencia al incremento e incluso se ha vuelto a invertir en algunos países, habiendo ayudado a esto el descenso asociado del SIDA (ya que en enfermos de SIDA la TBC es muy prevalente).
El agente causal es el complejo TBC, dentro del género Mycobacterium, que incluye las especies M.tuberculosis, M.bovis y M.africanum. El fundamentalmente implicado en TBC humana es M.tuberculosis, ya que M. bovis se aísla en seres humanos en casos contados y M.africanum está circunscrito como agente de TBC humana a regiones de África central.
En la infección por este bacilo se deben distinguir 2 tipos de situaciones, la infección tuberculosa y/o primoinfección, y la enfermedad tuberculosa.
La infección tuberculosa se produce por inhalación de las partículas infecciosas que llegan a los pulmones. El organismo empieza entonces a reaccionar de modo inespecífico y esto sirve para detener la infección si el inóculo es pequeño. De no ser así, los bacilos se multiplican y se diseminan por vía linfática y hemática, y en pocas semanas se ha establecido la inmunidad específica que habitualmente basta para prevenir la enfermedad en un 85-90% de los casos. De este modo el individuo está infectado pero no presenta enfermedad. Está sano pero presenta en su organismo bacilos tuberculosos vivos. Esta situación se evidencia por una reacción a la prueba de la tuberculina positiva y le confiere una inmunidad eficaz pero no absoluta contra infecciones posteriores, aunque también supone, per se, un riesgo de enfermar.
En un 10-15% de los individuos infectados la inmunidad específica es insuficiente para evitar la enfermedad. Ésta se puede desarrollar inmediatamente a continuación de la infección (tuberculosis primaria si se produce en los 5 años siguientes a la primoinfección), y en otros casos será años después como consecuencia de la reexposición prolongada o por descenso de la inmunidad (tuberculosis posprimaria).
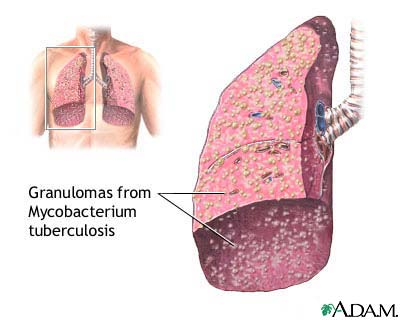
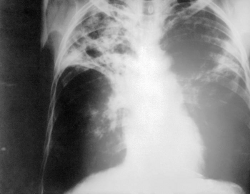
La enfermedad tuberculosa generalmente se presenta en forma de TBC pulmonar, con síntomas inespecíficos como anorexia, astenia, sudoración, tos, febrícula y ocasionalmente hemoptisis. Sin tratamiento suele diseminarse y es letal para el 50% de los afectados en menos de 5 años. Existen otras posibles presentaciones de la TBC, afectando a diversos órganos (riñón, hueso, SNC…). Destacan la meningitis tuberculosa (con presencia de bacilos en el espacio subaracnoideo) y la TBC miliar que ocasionan secuelas frecuentes y presentan una alta letalidad incluso con tratamiento.
TBC Miliar
El diagnóstico se sospecharáen cualquier enfermo con un síndrome febril de origen desconocido y en los que presenten tos y expectoración por más de tres semanas o exista expectoración hemoptoica.
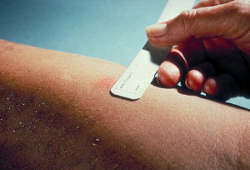
El diagnóstico de certeza se hará por fases, que incluyen la prueba de la tuberculina (Mantoux) que de ser positiva indicará la necesidad de hacer una Radiografía de tórax. Si ésta es anormal se realiza el cultivo de esputo para la confirmación bacteriológica de la enfermedad.
La lectura correcta de la prueba de la tuberculina es fundamental para la detección de infectados (no necesariamente enfermos). Se hará entre el 2º y 5º día, habitualmente el 3º, de la inyección intradérmica del extracto de bacilos tuberculosos (tuberculina), y se medirá la induración transversal al eje longitudinal del brazo, excluyendo el eritema sin inflamación. En España el límite de positividad se ha establecido en 5 mm, lo que significa que un diámetro igual o superior se considera positivo. En los vacunados con BCG se puede ampliar este diámetro hasta 15 mm en algunos casos y el los infectados por VIH cualquier induración se considerará positiva.
El reservorio es el hombre enfermo o infectado, aunque también existen animales de ganado que pueden actuar como reservorio, de mucha menor importancia epidemiológica, de algunas especies de Mycobacterium. La fuente de infección es casi exclusivamente el hombre enfermo de TBC respiratoria, sobre todo si son enfermos bacilíferos, es decir con esputo + ya antes del cultivo.
La transmisión está descrita de numerosas formas. La más importante y habitual es la respiratoriadesde un paciente bacilífero (con TBC pulmonar o laríngea) que expulsa al aire partículas que contienen bacilos y que pueden permanecer suspendidas en el aire durante horas o bien precipitar y volver luego al aire con la movilización del polvo. Se calcula que se infectan aproximadamente el 5% de los individuos expuestos a un caso bacilífero. Los contactos casuales tienen poca eficacia transmisora. Se ha descrito también la transmisión por vía digestiva (por leche de vacas enfermas), la vía urogenital, la sexual, la cutáneo-mucosa y la transplacentaria.
El riesgopara los viajeros varía con el destino y el tipo de viaje. Es, lógicamente, mayor si se viaja a países de alta endemia (incidencia de tuberculosis de 40 o más casos por 100.000 habitantes) y aumenta la posibilidad con determinadas actividades como el trabajo de atención sanitaria o cuando se prolonga el contacto cercano con la población local, como es el caso de los viajes de visita a amigos y familiares.
El periodo de incubación de la TBC es de 2 a 10 semanas, si se considera el periodo desde el ingreso del bacilo en el organismo y el desarrollo de la positividad a la prueba de la tuberculina. Si se considera hasta el inicio de la enfermedad puede extenderse desde semanas hasta toda la vida.
El periodo de transmisibilidad dura mientras el paciente expela bacilos, que en pacientes no tratados puede ser un periodo de años aunque de forma intermitente. En pacientes correctamente tratados, sin resistencias bacilares, se reduce el nº de bacilos expulsados en un 95% y se consideran ya no contagiosos en 2-3 semanas.
La susceptibilidad a la enfermedad es generalizada, pero existen factores que aumentan la susceptibilidad como son la edad (más riesgo en menores de 3 años y en ancianos), la magnitud y duración de la exposición, el estado inmunitario del huésped, la presencia de enfermedades concomitantes, etc.
SITUACIÓN MUNDIAL
La enfermedad está ampliamente distribuida por todo el mundo, aunque con diferentes prevalencia según las regiones. La OMS declaró la TBC como un “emergencia global” en 1993 y puso como objetivo su control (no su erradicación). Según sus estimaciones, aproximadamente 2 billones de personas han tenido contacto con M.tuberculosis.
En el año 2011, 8,7 millones de personas desarrollaron la enfermedad. Las muertes estimadas por su causa alcanzan los 1,4 millones. El 95% de los casos (y el 95% de las muertes) se dan en países pobres,acumulándose el 60% de nuevos casos en Asia. También está muy elevada la prevalencia en África, con incluso mayor prevalencia en relación a su población, y sobre todo en forma de coinfección TBC-VIH. La incidencia también ha aumentado de forma alarmante en la región del Este de Europa (la antigua URSS). En este mismo año 2011, alrededor del 80% de los casos notificados ocurrieron en 22 países.
A pesar de estos datos, la propia OMS informa de una tendencia a la disminución del nº absoluto de casos en el mundo desde el año 2006, en lugar de haber continuado la tendencia a aumentar registrada en los años previos. Además. La mortalidad global por esta enfermedad ha disminuido en un 41% entre 1990 y 2011. Algunos países están experimentando un importante descenso en los casos, mientras que están disminuyendo muy lentamente en otros. Brasil y China, por ejemplo, se encuentran entre los países que muestran un descenso amplio y sostenido de casos de tuberculosis en los últimos 20 años. China, en particular, ha hecho un progreso espectacular en el control de la tuberculosis.
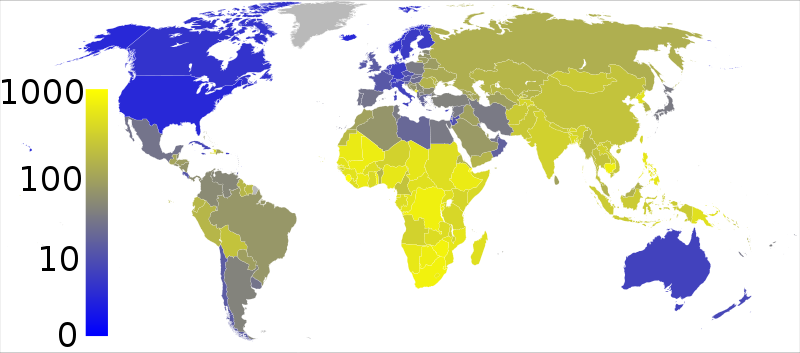
Prevalencia estimada de TBC por cada 100.000 habitantes (2007)
Regiones OMS(Verde:Europa)
La Región Europa de la OMS notifica sólo el 4,7% de los casos globales de TBC en la actualidad, informando en 2010 de 309.648 episodios nuevos de tuberculosis, con unas muertes estimadas por esta enfermedad de 60.000 anuales. Destacar que 18 países (de 53) representan el 87% de la incidencia y el 94% de la mortalidad de tuberculosis en esta Región. Estos países son: Armenia, Azerbaijan, Bielorusia, Bulgaria, Estonia, Georgia, Kazakhstan, Kyrgyzstan, Letonia, Lituania, Moldavia, Rumania, Rusia, Tajikistan, Turquía, Turkmenistan, Ucrania y Uzbekistan.
En la región oeste de Europa (la UE antes de la ampliación), tras la disminución de las tasas de infección y de enfermedad durante los años 70 y 80 se frenó esta tendencia y se produjo un ascenso entre 1985 y 1995, causado sobre todo por la aparición de la epidemia del SIDA y por los flujos masivos de inmigrantes de zonas de alta prevalencia. A partir de entonces se produce un nuevo descenso y actualmente las cifras de morbilidad oscilan entre los 5 y 25 casos/ 100.000 habitantes. En Europa del Este y Oriente Medio las cifras oscilan entre 50 y 100 casos / 1000.000 habitantes.
En España se ha producido un importante descenso en los últimos años pasando de los 40 casos a los 11,7/ 100.000 habitantes en 2010. Por regiones, las comunidades autónomas españolas con mayores tasas son Ceuta, Galicia, Melilla y La Rioja, aunque por número de casos declarados destacan Cataluña, Andalucía y Madrid, según datos del Centro Nacional de Epidemiología.
En Norteamérica la tasa está por debajo de 10 casos/100.000 habitantes y en Sudamérica varían, desde menos de 50/100.000 en los casos de Cuba, México, Argentina, Chile, C.Rica, Panamá, Colombia y Venezuela, a los más de 300/100.000 habitantes de Haití. Otros países se encuentran entre estos dos extremos, como Brasil, Surinam, Paraguay, Guatemala, Honduras y Nicaragua, con 50-100 casos/100.000 habitantes. Y Ecuador, Perú, Bolivia, República Dominicana y Guayana con 100-300 casos/ 100.000 habitantes.
En Asia los casos rondan los 100-300/100.000 habitantes en todo el Subcontinente indio y Sudeste asiático, y sube hasta más de 300/100.000 en Afganistán y Camboya. De los 5 países con mayor número de casos incidentes en 2010, 4 fueros países asiáticos: la India, China, Indonesia y Pakistán. Solamente en la India representaron aproximadamente la cuarta parte (26%) de todos los casos de tuberculosis en todo el mundo, y China e India juntas representaron el 38%. Destaca la drástica reducción en los casos de tuberculosis y muertes que se han logrado en los últimos años en China: entre 1990 y 2010 las tasas de prevalencia se han reducido a la mitad, las tasas de mortalidad se redujeron en casi un 80% y las tasas de incidencia de TB disminuyeron en un 3,4% anual.
En África la situación se sitúa en cifras de 100-300/100.000 habitantes en los países del norte y en más de 300/100.000 en el África subsahariana en general. En 2010 la OMS ha estimado una incidencia de 2,3 millones de casos nuevos en este continente, con un número asociado de 254.000 muertes.
En Australia las cifras son bajas, de menos de 10 casos / 100.000 habitantes.





